Pourquoi certains médecins ont des difficultés avec l’interprétation de l’électrocardiogramme…
…Et pourquoi c’est un vrai problème
Moi, c’est le Dr.Abdelouaheb FARHi. je suis médecin anesthésiste réanimateur.
Et je vais va parler de l’apprentissage de l’électrocardiogramme avec une approche que vous n’avez jamais lu auparavant !
Pour moi cette méthode d’apprentissage est un véritable manifeste ! Que j’utilise dans mes formations pour les médecins.
Et je vais vous raconter ce manifeste en 03 pages.
Vous êtes entrain de lire la première page du manifeste.
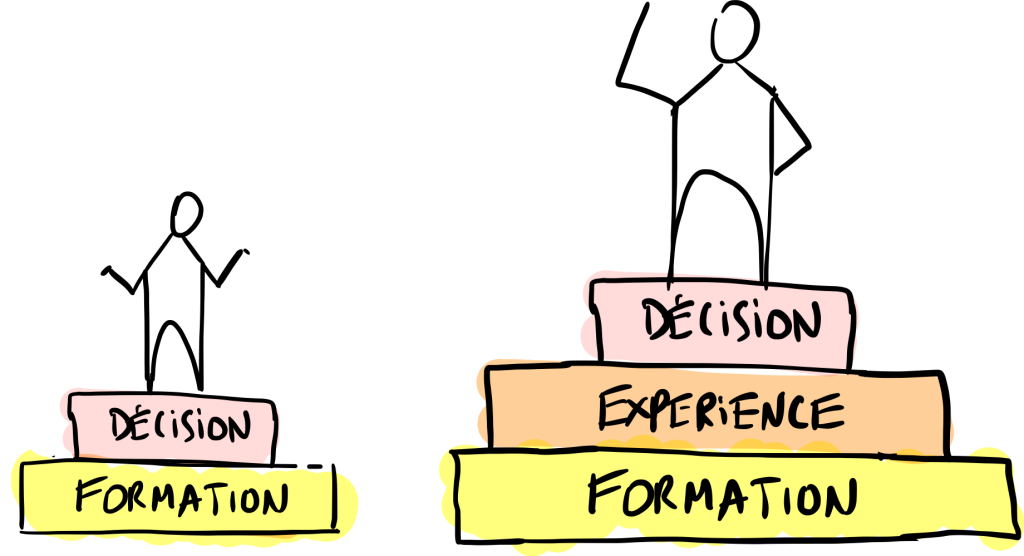
Mais d’abord, c’est quoi ce schéma que je viens de dessiner en haut de cette première page du manifeste ?
Ça, c’est la base de mes formations : la pyramide de décision du médecin !
On y reviendrait plus tard, mais avant, je veux vous raconter une petite histoire…
Service de chirurgie, douleurs thoraciques et bloc de branche droit !
Je me souviens un jour, j’ai reçu un appel du médecin généraliste pour un patient dans le service de chirurgie.
- Docteur, j’ai un patient qui se plaint de douleur thoracique et l’ECG est anormal !
- Comment ça l’ECG est anormal ?
- Je ne sais pas de quoi il s’agit exactement, il n’est pas normal
- Bon, j’arrive
Il s’agit d’un patient la soixantaine, un opéré pour une prothèse intermédiaire de la hanche.
Le patient avait une douleur thoracique diffuse, il était polypnéique, en sueur…
… mais l’état hémodynamique était correct.
Ce qui inquiétait le médecin, c’était l’ECG “anormal”
Je regarde l’ECG, c’est un bloc de branche droit, avec une tachycardie et un axe dévié à droite…
… En faveur d’une embolie pulmonaire !
J’explique au médecin :
- Vous avez un BBD, déviation axiale droite et une tachycardie, vous pensez à quoi ?
- « Oui, il n’existe pas de sus-décalage du segment ST, mais l’ECG est anormal » répond le médecin généraliste.
- Bon d’accord, mais pourquoi vous recherchez un sus-décalage ?
- À cause du risque thromboembolique !
- Oui, c’est vrai que l’occlusion d’une artère coronaire est une complication thromboembolique, mais pourquoi vous ne recherchez pas une embolie pulmonaire en premier lieu ?
- Parce qu’il faut faire un angioscanner et pas un ECG pour diagnostiquer une embolie pulmonaire, alors que pour le syndrome coronarien, il faut juste un ECG.
- Bon d’accord, on peut d’abord demander un taux des D-dimères avant l’angioscanner thoracique, mais revenons à notre ECG, vous avez un bloc de branche droit, que pensez-vous de ça ?
- Eh bien un bloc de branche droit, c’est fréquent !
- Le patient avait-il auparavant ce BBD ?
- Je ne sais pas !
- Vous avez regardé son ancien ECG ?
- Non, je n’ai pas un ancien ECG !
- Et dans son dossier, l’avis d’anesthésie ? il est souvent accompagné d’un tracé ECG !
- Ah c’est vrai ! Je vais le rechercher…
Elle ramène l’ECG et là, pas de bloc de branche droit.
Donc c’est un BBD récent, et ça augmente la probabilité d’une embolie pulmonaire…
Et effectivement l’angioscanner revient en faveur d’une embolie pulmonaire et on a pris en charge le patient.
La problématique de la prise de décision…
… et sa relation avec la formation à l’électrocardiogramme
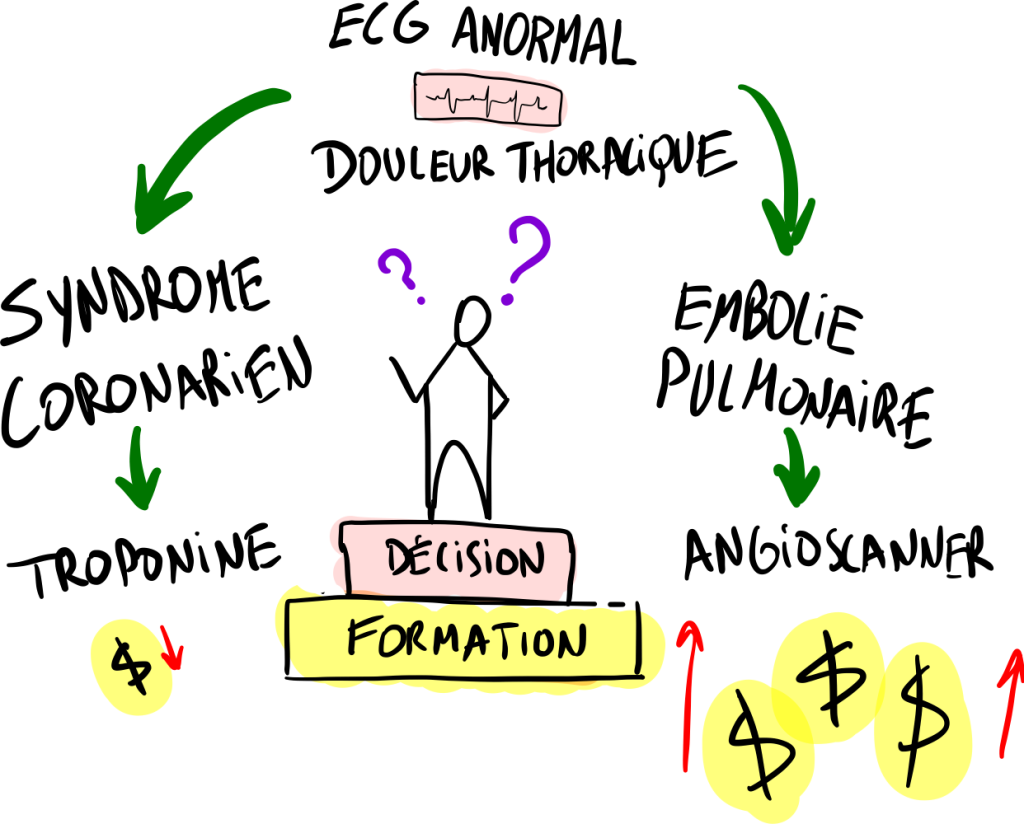
Dans cette histoire, le médecin a eu un problème avec l’interprétation de l’ECG.
On sent qu’elle a peur de passer devant un infarctus du myocarde.
Mais le tracé ne montre pas un sus-décalage du segment ST.
Elle m’appelle pour en avoir le cœur net, et lors de la discussion, elle veut valider sa première hypothèse (syndrome coronarien) et éliminer la seconde (Embolie pulmonaire).
Pourquoi ?
Elle pense aux conséquences si elle se trompe de diagnostic !
Si elle se trompe dans le diagnostic de l’embolie pulmonaire, elle aurait fait un angioscanner qui va revenir normal, entrainant un coût supplémentaire pour le patient (nous sommes dans une clinique privée).
Par contre, pour le syndrome coronarien, l’ECG suffit et un taux de troponine permet de confirmer le diagnostic.
Tout ce raisonnement est bien évidemment inconscient, le médecin ne veut pas nuire à son patient.
Et même si dans notre cas clinique notre médecin avait demandé un taux de troponine, elle va revenir élevée, cette élévation est en relation avec la chirurgie orthopédique et non pas avec un syndrome coronarien probable.
Le problème de cette médecin vient de plusieurs causes :
👉 Le manque d’une véritable formation
Les formations qui existent sur l’électrocardiogramme, que ce soit lors des ateliers pratiques ou disponibles en ligne, sont souvent une formation théorique, brute, sans véritable objective pédagogique.
Et le plus souvent, la formation est « courte », sous forme soit d’un atelier d’un ou deux jours, soit – quand on est étudiant – d’un ou de plusieurs conférences et TD éparpillés lors du parcours des études médicales.
Et souvent, on oublie cette formation après quelques années…
👉 La peur de passer devant un diagnostic grave
La deuxième cause la plus fréquente de la peur de ne pas pouvoir diagnostiquer un problème grave, notamment quand l’ECG est douteux ou inhabituel.
C’est le cas avec notre médecin : elle pense au syndrome coronarien, mais l’ECG n’est pas en faveur, et il n’est pas normal non plus !
Existe il un autre diagnostic plus grave ? ou est-ce que c’est quand même un syndrome coronarien ? se demande notre médecin…
De même, faire la différence entre un ECG normal et un ECG pathologique est souvent problématique chez beaucoup de médecins…
👉 L’absence de pratique clinique
Quand on est dans un service de chirurgie, la principale activité est celle en relation avec les patients opérés : préparation des malades à opérer, suivie des post-opérés, entretient des dossiers, etc.
On n’est pas fréquemment confronté aux cas d’urgences cardiologiques ou métaboliques.
Ce manque de pratique peut faire oublier les connaissances de l’électrocardiogramme.
Mais que manque à notre médecin ?
Qu’aurait fait le médecin si elle n’avait pas demandé un avis spécialisé ? Et quelles seraient les conséquences ?
Et pourquoi j’ai créé une nouvelle stratégie pour enseigner l’électrocardiogramme…
… Et sa relation avec le premier dessin ?
Cliquez sur le bouton suivant pour lire la suite 👇